消化器内科・内視鏡科
- 多摩市連光寺1-8-3
 042-372-4853
042-372-4853
院長コラム
COLUMN

 042-372-4853
042-372-4853COLUMN
膵管内乳頭粘液性腫瘍(以下、IPMN)は、膵のう胞の中でもっとも頻度が多い腫瘍です。https://miyuki-cl.com/blog/膵嚢胞(すいのうほう)とは?/
2006年にIPMNの国際診療ガイドラインが初めて発表されました。
その後、2012年と2017年の改訂を経て、2023年に新たな改訂版が発表されました。
今回の改訂で大きなポイントは、以下の2つです。
1. 悪性化予測因子に、超音波内視鏡検査の所見を入れてもよいこと
2. 小さな分枝型IPMNで5年間変化ない場合には、経過観察を終わりにする選択肢ができたこと
また今回の改訂では、悪性化予測因子の改訂、IPMNの経過観察方法と期間、など5つのテーマに対して、Q & Aが設けられました。
これらのテーマの中で、IPMNの方に関心があるのは、悪性化予測因子とIPMNの経過観察法・期間、だと思います。
コラムでは、この2つのテーマについて解説します。
目次
今回の解説は、悪性化予測因子のうち、悪性化の危険性が高い因子(High risk stigmata)についてです。
ここでまず強調したいのは、悪性化の危険性が高い因子≠膵がんになる、ということです。
悪性化の危険性が高い因子あるだけでは、必ずしもがん化の診断能が高いわけではありません。
悪性化の危険性が高い因子があればすぐに手術ということでなく、「IPMNのがん化のリスク」と「手術のリスク」を天秤にかけて、患者さんとよく話し合って治療方針を立てることになります。
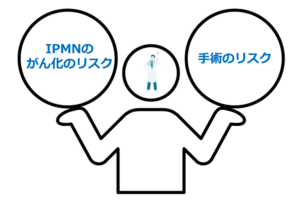
本題に入ります。
ガイドラインでは、悪性化の危険性が高い因子として、以下の4因子が選ばれています。

胆管(胆汁の流れる管)は、十二指腸の手前で膵臓の頭の部分(膵頭部)を通ります。
そのため膵頭部ののう胞により、胆管が細くなったりつまったりして、胆汁の流れが悪くなることがあります(閉塞性黄疸)。
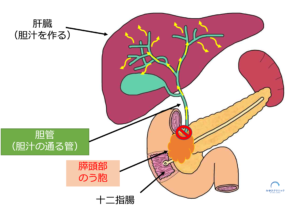
閉塞性黄疸をきたすようなIPMNの場合、その腫瘍が悪性化を伴っている危険性が高く、手術が勧められます。
また悪性化していないとしても、閉塞性黄疸を放置すると肝不全など命に関わる病態に進展するため、なんらかの処置が必要となります。
すなわちIPMNにより閉塞性黄疸をきたした場合には、患者さんの状態が許せば外科的な手術を選択することが多いです。
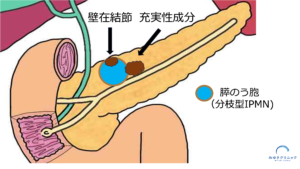
通常のIPMNでは、のう胞はスムースな薄い壁でおおわれています。
しかし、のう胞の壁がポリープのように盛り上がることがあり、その部分を壁在結節といいます。
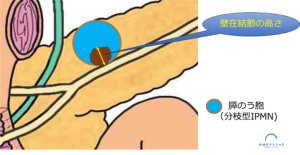
壁在結節は悪性化の徴候であり、特に結節の高さが5mm以上の場合には悪性化している可能性があります。
一方で充実性成分とは、のう胞から腫瘍が周囲の膵ぞうにしみ出している部分のことです。
「充実性成分」は「膵がん」と同意語と考えられており、これが認められた場合には精査・治療が必要となります。
ただ壁在結節と充実性成分は、画像的には区別できないことがあります。
主膵管の径(通常は2, 3 mm)が太くなってくるにつれて、IPMNの悪性化の危険性が高くなるとされています。
ただ主膵管が太いだけでは、悪性化の診断能は高いとはいえません。
また主膵管が何mm以上ならば悪性化と関係性が高いのかは、まだ明確な結論が出ていません。
本ガイドラインを作成する際も、高危険因子として膵管径を5mm以上するか10mm以上するか意見が分かれました。
本ガイドラインでは、主膵管10mm以上を悪性化の危険性が高い因子として弱く推奨されています。
超音波内視鏡検査の際に、のう胞に針を刺して粘液を採取し、顕微鏡で調べることがあります(穿刺細胞診)。
<超音波内視鏡ガイド下膵のう胞穿刺細胞診>
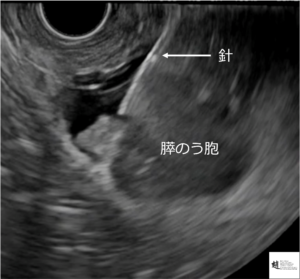
(私がアメリカでおこなった症例です)
この検査で陽性の場合は、そののう胞が悪性ということを強く示しますので、積極的な治療(手術)がおこなわれます。
ただ細胞診の感度(悪性のIPMNのうち、細胞診が陽性になる割合)は高くなく、細胞診が陰性だからといって悪性を完全には否定できません。
またのう胞の穿刺細胞診は欧米では積極的におこなわれていますが、日本ではほとんどおこなわれていません(理由は後述します)。
A・造影CT、MRI、超音波内視鏡検査で壁在結節の診断をします。
IPMNの壁在結節の診断は、造影CT、MRI、または超音波内視鏡検査でおこなわれ、その診断能は超音波内視鏡検査が、造影CTとMRIと同等か優れていると報告されています。
特に造影剤を使った超音波内視鏡検査が壁在結節診断に最も有用とされています。
<造影超音波内視鏡検査>
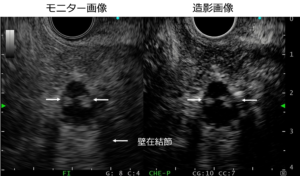
(東京女子医科大学消化器内科 白田 龍之介先生(当院非常勤)ご提供)
造影画像(右側)で、壁在結節が白く造影されているのがわかります。
*日本では超音波内視鏡検査時の造影剤の使用は、健康保険で認められていません(2024年11月3日現在)。
A・のう胞に針を刺した際に、のう胞内の液体がおなかの中に漏れる危険性があるためです。
のう胞は水風船のようなもので、針を刺すと針穴から液体がもれる可能性があります。
膵のう胞が悪性の場合、のう胞内の液体とともにがん細胞がおなかの中にもれ出てしまう危険性があります(腹膜播種[はしゅ])。
腹膜播種(がん性腹膜炎)を起こすと、もはや治療は困難です。
残念ながら日本において、この事例が起きてしまいました。
IPMNの穿刺細胞診で悪性と診断されたため手術しましたが、がん性腹膜炎のため約2年で亡くなってしまいました。
この事例があってから、日本でのう胞の穿刺細胞診をおこなうのはかなり慎重になっています。
一方、海外では、のう胞の穿刺が普通におこなわれています(私もアメリカで約100例の穿刺をおこないました)。
またIPMNに針を刺した場合と刺さない場合で、腹膜播種の頻度は変わらないとの報告もあります。
それでも針を刺すことにより、せっかくの完治の機会をのがす危険性も0ではありません。
のう胞の穿刺がIPMN患者さんに明らかな利益をもたらすことがなければ、日本の状況は変わらないかもしれません。
<参考文献>
Ohtsuka T, et al. Pancreatology 2024;24:255-70.
Hirooka Y, et al. J Gastroenterol Hepatol 2003;18:1323-4.
Yoon WJ, et al. Endoscopy 2014;46:382-7.
胆と膵 2024;45:357-443.